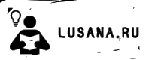Презентация - Опухоли кроветворной и лимфоидной тканей Часть II
Нужно больше вариантов? Смотреть похожие Нажмите для полного просмотра 
|
Распечатать
- Уникальность: 97%
- Слайдов: 66
- Просмотров: 5660
- Скачиваний: 2290
- Размер: 5.63 MB
- Онлайн: Да
- Формат: ppt / pptx
Примеры похожих презентаций
 Опухоли кроветворной и лимфоидной тканей. Часть I
Опухоли кроветворной и лимфоидной тканей. Часть I Ассортимент хлопчато-бумажных тканей (2 часть материаловедение швейного производства)
Ассортимент хлопчато-бумажных тканей (2 часть материаловедение швейного производства) Частица как часть речи - Формообразующие частицы
Частица как часть речи - Формообразующие частицы Решение задач ОГЭ «Модуль геометрия» Часть 2
Решение задач ОГЭ «Модуль геометрия» Часть 2 Ржаной хлебушко калачу дедушка (часть 1)
Ржаной хлебушко калачу дедушка (часть 1) Почва - важнейшая часть экосистемы
Почва - важнейшая часть экосистемы Литература. 5 Класс. Экспресс-тест часть 1
Литература. 5 Класс. Экспресс-тест часть 1
Слайды и текст этой онлайн презентации
Слайд 1

Опухоли кроветворной и лимфоидной тканей Часть II
Слайд 2

Классификация острых лейкозов А. Острые лимфобластные лейкозы. Б. Острые нелимфобластные лейкозы: Мо - острый недифференцируемый лейкоз М1 - острый миелобластный лейкоз без созревания М2 - острый миелобластный лейкоз с созреванием М3 - острый промиелоцитарный лейкоз М4 - острый миеломонобластный лейкоз М5 - острый монобластный лейкоз М6 - острый эритробластныйлейкоз М7 - острый мегакариобластный лейкоз
Слайд 3

Острый миелобластный лейкоз Представляет собой опухоль, исходящую из клетки-предшественницы миелопоэза и состоящую преимущественно из родоначальных клеток гранулоцитарного ряда – миелобластов. Общее содержание лейкоцитов в периферической крови редко достигает больших цифр. Чаще это суб-, алейкемические или лейкопенические формы. В крови наблюдается преобладание бластов. В мазке крови бластные клетки могут составлять от 30 до 70%, обнаруживается так называемое «лейкемическое зияние» (лейкемический провал) - отсутствие промежуточных, более зрелых форм гранулоцитов: промиелоцитов, миелоцитов, метамиелоцитов и наличие зрелых палочкоядерных и сегментоядерных нейтрофилов. В крови практически отсутствуют агранулоциты - моноциты и лимфоциты или встречаются их единичные формы. Это состояние получило название агранулоцитоз.
Слайд 4
Миелобластный лейкоз
Миелобластный лейкоз: в периферической крови – обилие миелобластов
Слайд 5

Острый лимфобластный лейкоз Представляет собой опухоль, возникающую из клетки-предшественницы лимфопоэза. Большая часть этих лейкозов имеет В-клеточное происхождение (80-85%). Острый лимфобластный лейкоз наиболее часто встречается у детей в возрасте до 15 лет, при этом у мальчиков чаще, чем у девочек. Пик заболеваемости приходится на четырехлетний возраст. Продолжительность жизни больных без лечения составляет от нескольких недель до нескольких месяцев. Риск заболевания резко повышен у детей с врожденными иммунодефицитами. В периферической крови преобладают лимфобласты – родоначальники клеток лимфопоэза. В костном мозге отчетливо просматривается инфильтрация клетками лимфоидного ряда (до 80%). Как и в случае острого миелобластного лейкоза, бластные клетки вытесняют клетки остальных гемопоэтических линий, что приводит к анемии и тромбоцитопении.
Слайд 6

Лейкемическая инфильтрация наиболее выражена в костном мозге, селезенке, лимфатических узлах, лимфоидном аппарате желудочно-кишечного тракта, почках и вилочковой железе. Костный мозг малиново-красный, сочный. Селезенка резко увеличивается, становится сочной и красной, рисунок её стерт. Лимфатические узлы увеличиваются, на разрезе ткань их бело-розовая, сочная. Такой же вид имеет и вилочковая железа , которая достигает иногда гигантских размеров.
Слайд 7
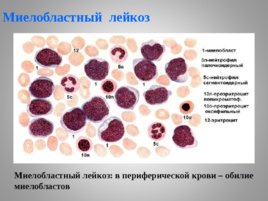
Лейкозная инфильтрация легочной ткани при остром миелолейкозе
Слайд 8
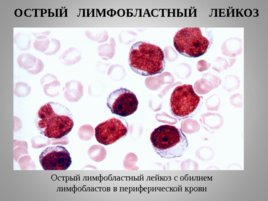
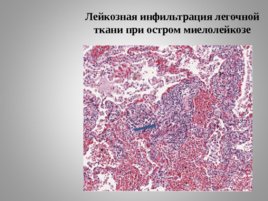
ОСТРЫЙ ЛИМФОБЛАСТНЫЙ ЛЕЙКОЗ Острый лимфобластный лейкоз с обилием лимфобластов в периферической крови
Слайд 9
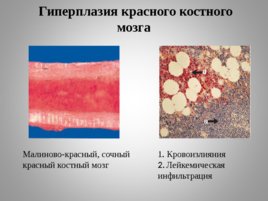
Гиперплазия красного костного мозга Малиново-красный, сочный красный костный мозг 1. Кровоизлияния 2. Лейкемическая инфильтрация
Слайд 10
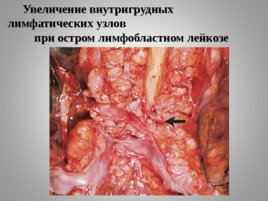
Увеличение внутригрудных лимфатических узлов
при остром лимфобластном лейкозе
Слайд 11
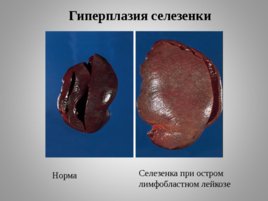
Гиперплазия селезенки Норма Селезенка при остром лимфобластном лейкозе
Слайд 12

Миелопролиферативные заболевания
Хронический миелолейкоз Хронический моноцитарный лейкоз Истинная полицитемия (эритремия) Сублейкемический миелоз (миелофиброз) Эссенциальная тромбоцитемия
Слайд 13

Хронический миелоцитарный лейкоз Хронический миелоцитарный лейкоз является наиболее распространенным заболеванием в группе лейкозов. Это опухоль, исходящая из клетки предшественницы миелопоэза. Морфологическим субстратом хронического миелоцитарного лейкоза являются зрелые и созревающие клетки гранулоцитарного ростка кроветворения. В типичном случае характерен нейтрофильный лейкоцитоз с выраженным ядерным сдвигом влево: обнаруживаются единичные миелобласты, имеют место промиелоциты, миелоциты, метамиелоциты, палочкоядерные формы гранулоцитов и преобладают сегментоядерные нейтрофилы. Весьма частым признаком хронического миелоцитарного лейкоза, особенно у детей, является увеличение числа базофилов и эозинофилов (базофильно-эозинофильная ассоциация).
Слайд 14

Этот лейкоз проходит 2 стадии: моноклоновая доброкачественная Занимает несколько лет, характеризуется нарастающим нейтрофильным лейкоцитозом со сдвигом до миелоцитов и промиелоцитов, увеличением селезенки. поликлоновая злокачественная Длится от 3 до 6 мес (терминальная стадия), моноклоновость сменяется поликлоновостью. В результате этого появляются бластные формы (миелобласты, реже эритробласты, монобласты и недифференцированные бластные клетки), число которых нарастает как в костном мозге, так и в крови (бластный криз) . Отмечаются быстрый рост числа лейкоцитов в крови, увеличение селезенки, печени, лимфатических узлов, лейкозная инфильтрация кожи, нервных стволов, мозговых оболочек, появляется тромбоцитопения, развивается геморрагический синдром.
Слайд 15

Патоморфология хронического миелоцитарного лейкоза
Костный мозг плоских костей, эпифизов и диафизов трубчатых костей сочный, серо-красный или серо-желтый гноевидный (пиоидный костный мозг). При гистологическом исследовании костного мозга обнаруживаются промиелоциты и миелоциты, а также бластные клетки. Встречаются клетки с изменениями ядер и цитоплазмы, явлениями пикноза и кариолиза. В костной ткани иногда отмечаются явления реактивного остеосклероза Кровь серо-красная, органы малокровны. Селезенка резко увеличена, масса ее достигает 6-8 кг. На разрезе она темно-красного цвета, иногда обнаруживаются ишемические инфаркты. Ткань селезенки вытесняет лейкозный инфильтрат в основном из клеток миелоидного ряда, среди которых видны бласты. Нередко находят склероз и гемосидероз пульпы. В сосудах встречаются лейкозные тромбы. Печень увеличена. Поверхность ее гладкая, ткань на разрезе серо-коричневая. Лейкозная инфильтрация наблюдается по ходу синусоидов, значительно реже в портальных трактах и капсуле. Гепатоциты в состоянии жировой дистрофии; иногда отмечается гемосидероз печени. Лимфатические узлы увеличены, мягкие, серо-красного цвета. Выражена лейкозная инфильтрация их ткани; она наблюдается также в миндалинах, групповых и солитарных лимфатических фолликулах кишечника, почках, коже, иногда в головном мозге и его оболочках. Большинство лейкозных клеток появляется в просвете сосудов, они образуют лейкозные стазы и тромбы и инфильтрируют сосудистую стенку. В связи с этими изменениями сосудов нередки как инфаркты, так и геморрагии.
Слайд 16
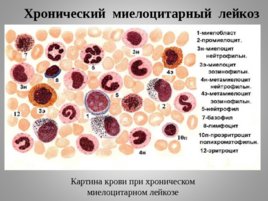
Хронический миелоцитарный лейкоз Картина крови при хроническом миелоцитарном лейкозе
Слайд 17
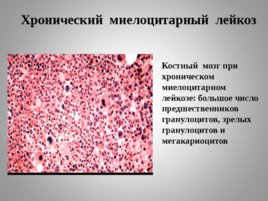
Костный мозг при хроническом миелоцитарном лейкозе: большое число предшественников гранулоцитов, зрелых гранулоцитов и мегакариоцитов Хронический миелоцитарный лейкоз
Слайд 18
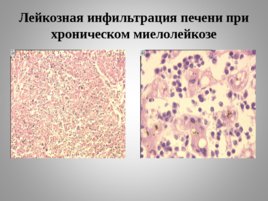
Лейкозная инфильтрация печени при хроническом миелолейкозе
Слайд 19
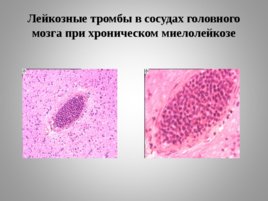
Лейкозные тромбы в сосудах головного мозга при хроническом миелолейкозе
Слайд 20
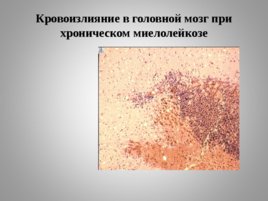
Кровоизлияние в головной мозг при хроническом миелолейкозе
Слайд 21

Хронический моноцитарный лейкоз
Возникает обычно у людей пожилого возраста, протекает длительно и доброкачественно, иногда с увеличением селезенки, но без нарушения костномозгового кроветворения. Заканчивается этот лейкоз обычно бластным кризом с разрастанием бластных клеток в костном мозге, появлением их в крови и внутренних органах.
Слайд 22

Истинная полицитемия (эритремия)
Встречается чаще у мужчин старше 40 лет. Наиболее характерным признаком заболевания является выраженное увеличение общей массы эритроцитов, превышающее 7 10 12 /л, а также высокая концентрация гемоглобина – более 180 г/л. Постепенно повышаются объем и вязкость крови, развивается гиперметаболическое состояние, связанное с миелопролиферативными процессами. Гиперволемия приводит к переполнению кровью микроциркуляторного русла, что при эритроцитозе и стазах в периферических сосудах создает на лице картину плеторы (гиперемированное, красное лицо в результате переполнения сосудов кровью). Повышение вязкости крови сопровождается гипертензией, наблюдается тенденция к тромбозу. Возникает функциональная недостаточность тромбоцитов и спонтанные кровоизлияния, в частности в желудочно-кишечный тракт. В желудке и двенадцатиперстной кишке у многих больных появляются острые язвы. Смерть наступает от осложнений, связанных с гипертензией и тромбозом, при хорошем контроле за состоянием больного выживаемость достигает 13 лет. Впоследствии примерно у 15% больных возникает миелофиброз, а еще у 10% - острый лимфобластный и нелимфобластный лейкоз.
Слайд 23
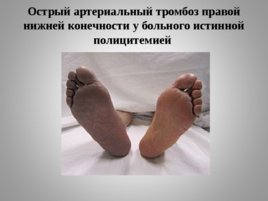
Острый артериальный тромбоз правой нижней конечности у больного истинной полицитемией
Слайд 24

Сублейкемический миелоз (миелофиброз)
Встречается в возрасте старше 50 лет. При миелофиброзе в гемопоэтическом костном мозге возрастает активность фибробластов, что приводит к массивному разрастанию коллагеновых и ретикулиновых волокон. Миелофиброз бывает как первичным, так и вторичным заболеванием, которое встречается в виде миелофиброзной трансформации костного мозга при хроническом гранулоцитарном лейкозе и истинной полицитемии. Миелофиброз начинается незаметно, с анемии или спленомегалии. Размер селезенки значительно увеличивается, масса органа может достигать 4 кг и более. В селезенке нередко возникают инфаркты. Печень тоже значительно увеличена. В обоих органах выражен экстрамедуллярный гемопоэз.
Слайд 25

Для костного мозга характерны диффузный фиброз и исчезновение элементов гемопоэза. У некоторых больных отмечается увеличение количества костных трабекул. В крови доминирует анемия с выраженной полихромазией, отмечаются анизоцитоз и пойкилоцитоз, а также лейкоэритробластическая реакция. Количество гранулоцитов варьирует, но почти всегда развивается тромбоцитоз. Кроме того, в сыворотке крови выявляются высокие уровни щелочной фосфотазы нейтрофилов и мочевой кислоты. По мере развития заболевания количество всех форменных элементов крови постепенно снижается, прежде всего из-за редуцированного гемопоэза. Большинство больных умирает от инфаркта миокарда или цереброваскулярных осложнений, оставшаяся часть – от недостаточности гемопоэза , тяжелых кровотечений или инфекционных осложнений. Примерно в 10% случае возникает острый нелимфобластный лейкоз.
Слайд 26

Эссенциальная тромбоцитемия
При этом очень редком заболевании преобладают мегакариоцитарная гиперплазия и избыточная продукция тромбоцитов. В желудочно-кишечном тракте наблюдаются повторные кровоизлияния, приводящие к недостаточности железа. Возможны умеренный нейтрофильный лейкоцитоз и высокое содержание щелочной фосфотазы нейтрофилов. Нередки тромбозы и инфаркты внутренних органов. Несмотря на довольно высокую смертность от кровоизлияний и последствий тромбоза, многие больные после установления диагноза живут в течение 10 лет. Иногда заболевание прогрессирует в миелофиброз, реже – в острый нелимфобластный лейкоз.
Слайд 27

Зрелоклеточные лимфатические опухоли
В - КЛЕТОЧНЫЕ Хронические В-клеточные лейкозы Волосатоклеточный лейкоз Лимфоцитомы (селезенки, лимфоузлов, желудка, кишечника и др. органов) Миеломная болезнь Болезнь тяжелых цепей Т - КЛЕТОЧНЫЕ Хронические Т-клеточные лейкозы Болезнь Сезари Грибовидный микоз
Слайд 28

Хронический лимфоцитарный лейкоз
Представляет собой опухоль иммунокомпетентной ткани, состоящую преимущественно из зрелых лимфоцитов (В- или Т – клеток). В картине крови характерен лейкоцитоз, обнаруживаются единичные лимфобласты, пролимфоциты и преобладают зрелые лимфоциты, содержание которых может доходить до 80% и более. Важным признаком является появление теней Боткина-Гумпрехта (раздавленные при приготовлении мазков неполноценные лимфоциты). Количество лимфоцитов в костном мозге составляет не менее 50% от всех клеток костного мозга. Разрастание лимфоидной ткани имеет место в лимфатическтх узлах, селезенке и печени, что сопровождается увеличением указанных органов.
Слайд 29
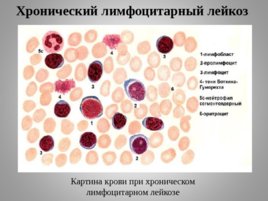
Хронический лимфоцитарный лейкоз
Картина крови при хроническом лимфоцитарном лейкозе
Слайд 30
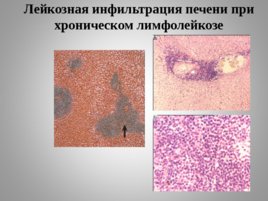
Лейкозная инфильтрация печени при хроническом лимфолейкозе
Слайд 31
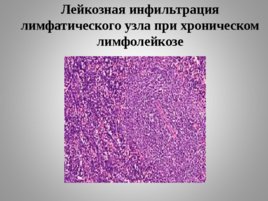
Лейкозная инфильтрация лимфатического узла при хроническом лимфолейкозе
Слайд 32

В-клеточные лимфоцитарные лейкозы
Волосатоклеточный лейкоз
Редкий вариант хронического лейкоза
Цитоплазма лейкемических клеток имеет неровные края, в типичных случаях обрывчата, имеет цитоплазматические отростки или ворсинки, давшие название этому варианту хронического лимфоцитарного лейкоза. Болеют, как правило, пожилые мужчины. Лимфатические узлы могут не увеличиваться, но по мере прогрессирования заболевания появляются спленомегалия и тяжелая нейтропения. Кроме того, отмечается фиброз костного мозга. Диагноз устанавливают на основании обнаружения в костном мозге не менее 10% патологических («волосатых») клеток. Заболевание течёт медленно, часто наблюдаются инфекционные осложнения.
Слайд 33

Миеломная болезнь (МБ)
( болезнь Рустицкого-Калера, множественная миелома, миеломатоз, плазмоцитома, )
Характеризуется грубыми деструктивными изменениями скелета в результате разрастания в костной ткани миеломных клеток (предшественников плазмоцитов), обладающих способностью к синтезу иммуноглобулинов. В 1848 г. английский врач H. Bence Jones, наблюдая больного с необычайной мягкостью и ломкостью костей, обнаружил и описал появление в моче особого белкового тела. Через 25 лет русский патолог О. А. Рустицкий первым в мире детально описал миеломную болезнь, установив гиперпластически опухолевый характер заболевания, а в 1889 г. австрийский терапевт O. Kahler не только дал существенные дополнения, но и выявил связь миеломы с определением белка Бенс-Джонса (б БД) в моче. Болезнь проявляется обычно у людей пожилого возраста, случаи заболевания в возрасте до 40 лет редки. Частота миеломной болезни составляет 3 на 100000 населения в год; мужчины болеют несколько чаще.
Слайд 34

Патоморфология МБ Разрастание миеломных клеток отмечается чаще в плоских костях (ребра,кости черепа) и позвоночнике, реже в трубчатых костях (плечевая, бедренная кость). Оно ведет к деструкции костной ткани. В участках разрастания миеломных клеток в просвете канала остеона или в костной балке под эндостом костное вещество становится мелкозернистым, затем разжижается, в нем появляются остеокласты и эндост отслаивается. Постепенно вся костная балка полностью рассасывается, каналы остеонов становятся широкими. Рентгенологически костная патология проявляется округлыми «штампованными» очагами пазушного рассасывания с признаками остеопороза и остеолизиса . При аутопсии обращают на себя внимание мягкость, хрупкость костей, наличие переломов, деформация костей с преимущественной локализацией процесса в плоских костях (свод черепа,ребра,тела позвонков).
Слайд 35
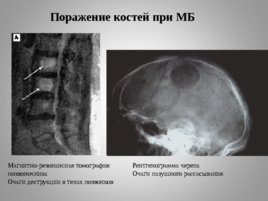
Магнитно-резонансная томография позвоночника Очаги деструкции в телах позвонков Рентгенограмма черепа Очаги пазушного рассасывания Поражение костей при МБ
Слайд 36
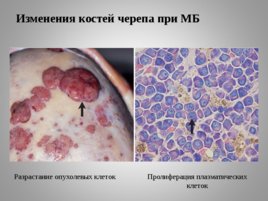
Изменения костей черепа при МБ
Разрастание опухолевых клеток Пролиферация плазматических клеток
Слайд 37
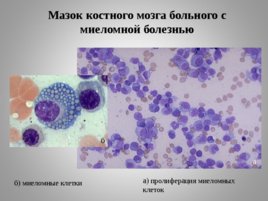
Мазок костного мозга больного с миеломной болезнью а б б) миеломные клетки а) пролиферация миеломных клеток
Слайд 38

Классификация злокачественной миеломы Клинико-анатомическая классификация включает: солитарную (костную и внекостную) генерализованную формы Генерализованная форма делится на диффузную, узловую, диффузно-узловую варианты. Иногда эти формы являются фазами развития заболевания. Гистологическая классификация злокачественной миеломы. По клеточному составу опухолевого инфильтрата выделяют следующие формы ЗМ: - плазмоцитарная - плазмобластная - полиморфноклеточныая мелкоклеточная Полиморфно-клеточную и мелкоклеточную миеломы относят к низкодифференцированным опухолям.
Слайд 39

Патоморфологические изменения при миеломной болезни связаны с секрецией опухолевыми клетками парапротеина. К ним относятся: - вторичный амилоидоз с поражением почек в виде амилоидоза - отложение в тканях амилоидоподобных и кристаллических веществ - развитие парапротеинемического отека (парапротеиноз миокарда, легких, парапротеинемический нефроз, или миеломная нефропатия). Помимо костного мозга и костей миеломноклеточная инфильтрация отмечается во внутренних органах - селезенке, лимфатических узлах, печени, почках, легких. Наибольшее значение среди парапротеинемических изменений имеет парапротеинемический нефроз, или миеломная нефропатия. В основе парапротеинемического нефроза лежит избыточное накопление в канальцах и в строме мозгового, а затем и коркового вещества парапротеина Бенс-Джонса, ведущее к нефросклерозу. Такие почки получили название миеломные сморщенные почки . Развивающаяся уремия является в 30% случаев причиной смерти больных миеломой.
Слайд 40
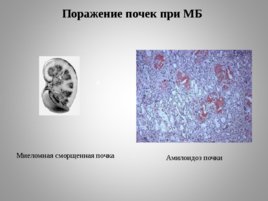
Поражение почек при МБ а Амилоидоз почки Миеломная сморщенная почка
Слайд 41

Причинами смерти больных злокачественной миеломой являются: уремия, обусловленная миеломной нефропатией; инфекционные осложнения, связанные со снижением продукции нормальных иммуноглобулинов; кровоизлияние в мозг; парапротеинемическая кома при развитии парапротеинемии.
Слайд 42

Болезнь Сезари
Sezari morbus — одна из разновидностей лимфоцитом с лейкемизацией по типу хронического лимфолейкоза. Характеризуется поражением костного мозга, наличием опухолевых клеток в крови. Лимфоцитарная инфильтрация кожи завершается формированием опухолевых узлов чаще всего на лице, спине, голенях. В опухолевом инфильтрате кожи, костном мозге и крови находятся атипичные мононуклеарные клетки с серповидными ядрами – клетки Сезари. Возможна опухолевая инфильтрация лимфатических узлов, селезенки, печени, почек, но никогда не бывает значительной.
Слайд 43
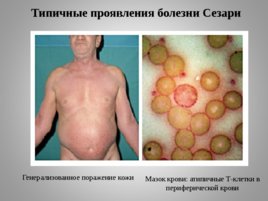
Генерализованное поражение кожи Мазок крови: атипичные Т-клетки в периферической крови
Типичные проявления болезни Сезари
Слайд 44
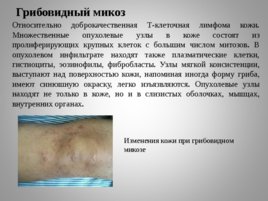
Грибовидный микоз
Относительно доброкачественная Т-клеточная лимфома кожи. Множественные опухолевые узлы в коже состоят из пролиферирующих крупных клеток с большим числом митозов. В опухолевом инфильтрате находят также плазматические клетки, гистиоциты, эозинофилы, фибробласты. Узлы мягкой консистенции, выступают над поверхностью кожи, напоминая иногда форму гриба, имеют синюшную окраску, легко изъязвляются. Опухолевые узлы находят не только в коже, но и в слизистых оболочках, мышцах, внутренних органах. Изменения кожи при грибовидном микозе
Слайд 45

Патоморфоз лейкозов В настоящее время под влиянием комплексной терапии морфологическая картина лейкозов существенно изменилась. При патологоанатомическом исследовании трупов умерших от лейкоза характерно уменьшение лейкозной инфильтрации с гипо- и аплазией костного мозга. При этом костный мозг в плоских костях сухой светло-желтый, в трубчатых костях -представлен жировой тканью. Селезенка, лимфатические узлы и внутренние органы практически не увеличены. Отмечается атрофия коры надпочечников. Как правило, резко выражены геморрагические и некротические изменения. Смерть больных лейкозом при применении современных методов лечения обусловлена аплазией костного мозга с панцитопенией.
Слайд 46

Злокачественные лимфомы
Это регионарные опухолевые заболевания кроветворной и лимфоидной тканей, т.е. при лимфомах первичный рост опухоли происходит вне костного мозга. Диагноз злокачественной лимфомы подтверждается гистологическим исследованием биопсии лимфоузла.
Слайд 47

Первичная локализация злокачественных лимфом чрезвычайно широка. Любой орган или ткань, в которых имеется хоть немного лимфоидной ткани, может поражаться такой опухолью. Большинство лимфом берет начало в органах лимфоретикулярной системы, особенно в лимфатических узлах. При метастазировании лимфомы обнаруживают склонность к имитации рециркуляции нормальных лимфоцитов, а также к распространению в другие отделы лимфоретикулярной системы лимфогенным или гематогенным путем. Таким образом, лимфоаденопатия и спленомегалия являются типичными признаками такого процесса. При этом опухолевые клетки могут обнаруживаться в периферической крови и костном мозге. Лимфомы разделяют: лимфогранулематоз (болезнь Ходжкина) неходжкинские лимфомы (лимфосаркомы).
Слайд 48
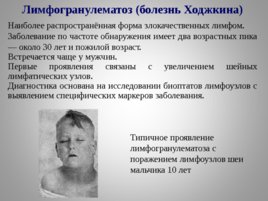
Лимфогранулематоз (болезнь Ходжкина) Наиболее распространённая форма злокачественных лимфом. Заболевание по частоте обнаружения имеет два возрастных пика — около 30 лет и пожилой возраст. Встречается чаще у мужчин. Первые проявления связаны с увеличением шейных лимфатических узлов. Диагностика основана на исследовании биоптатов лимфоузлов с выявлением специфических маркеров заболевания. Типичное проявление лимфогранулематоза с поражением лимфоузлов шеи мальчика 10 лет
Слайд 49

Клинико-морфологическая классификация
лимфогранулематоза I форма - с изолированным поражением одной группы лимфоузлов. Чаще это шейные, медиастенальные или забрюшинные, реже- подмышечные, паховые л/у, которые увеличиваются в размерах и спаиваются в виде пакетов между собой. Сначала они мягкие, сочные, серые или серо-розовые, на разрезе со стертым рисунком строения. В дальнейшем – плотные, суховатые, с участками некроза и склероза. II форма - в виде поражения регионарных лимфатических узлов, расположенных над или под диафрагмой. III форма - в виде генерализованных форм с поражением всех групп лимфоузлов. Разрастание опухолевой ткани отмечается не только в очаге первичной локализации, но и далеко за ее пределами. При этом, как правило, увеличивается селезенка массой до 500 г. Пульпа ее на разрезе красная, с множественными бело-желтыми очагами некроза и склероза («порфирная селезенка»). Развитие генерализованного лимфогранулематоза объясняют метастазированием опухоли из первичного очага. IV форма - в виде диссеминированных форм с поражением внутренних органов
Слайд 50
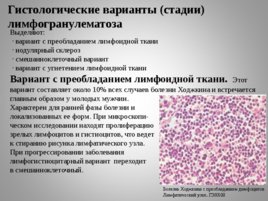
Выделяют:
вариант с преобладанием лимфоидной ткани
нодулярный склероз
смешанноклеточный вариант
вариант с угнетением лимфоидной ткани
Вариант с преобладанием лимфоидной ткани. Этот вариант составляет около 10% всех случаев болезни Ходжкина и встречается главным образом у молодых мужчин.
Характерен для ранней фазы болезни и
локализованных ее форм. При микроскопи-
ческом исследовании находят пролиферацию
зрелых лимфоцитов и гистиоцитов, что ведет
к стиранию рисунка лимфатического узла.
При прогрессировании заболевания
лимфогистиоцитарный вариант переходит
в смешанноклеточный.
Гистологические варианты (стадии) лимфогранулематоза
Болезнь Ходжкина с преобладанием димфоцитов Лимфатический узел. ГЭХ600
Слайд 51
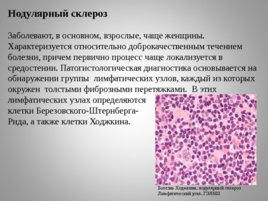
Нодулярный склероз
Заболевают, в основном, взрослые, чаще женщины. Характеризуется относительно доброкачественным течением болезни, причем первично процесс чаще локализуется в средостении. Патогистологическая диагностика основывается на обнаружении группы лимфатических узлов, каждый из которых окружен толстыми фиброзными перетяжками. В этих лимфатических узлах определяются
клетки Березовского-Штернберга-
Рида, а также клетки Ходжкина. Болезнь Ходжкина, нодулярный склероз Лимфатический узел. ГЭХ600
Слайд 52
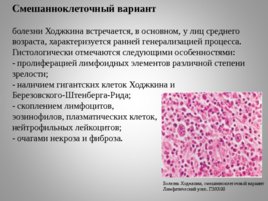
Смешанноклеточный вариант
болезни Ходжкина встречается, в основном, у лиц среднего возраста, характеризуется ранней генерализацией процесса. Гистологически отмечаются следующими особенностями:
- пролиферацией лимфоидных элементов различной степени
зрелости;
- наличием гигантских клеток Ходжкина и Березовского-Штенберга-Рида;
- скоплением лимфоцитов,
эозинофилов, плазматических клеток,
нейтрофильных лейкоцитов;
- очагами некроза и фиброза.
Болезнь Ходжкина, смешанноклеточный вариант Лимфатический узел. ГЭХ600
Слайд 53
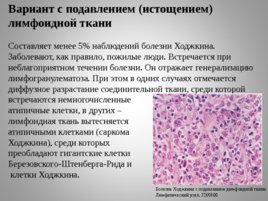
Вариант с подавлением (истощением) лимфоидной ткани
Составляет менее 5% наблюдений болезни Ходжкина. Заболевают, как правило, пожилые люди. Встречается при неблагоприятном течении болезни. Он отражает генерализацию лимфогранулематоза. При этом в одних случаях отмечается диффузное разрастание соединительной ткани, среди которой встречаются немногочисленные
атипичные клетки, в других –
лимфоидная ткань вытесняется
атипичными клетками (саркома
Ходжкина), среди которых
преобладают гигантские клетки
Березовского-Штенберга-Рида и
клетки Ходжкина.
Болезнь Ходжкина с подавлением димфоидной ткани Лимфатический узел. ГЭХ600
Слайд 54
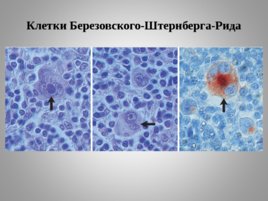
Клетки Березовского-Штернберга-Рида
Слайд 55

Исходы лимфогранулематоза Стойкие длительные ремиссии при применении современной терапии. Выживаемость пациентов в настоящее время зависит не столько от стадии болезни и гистологического варианта, сколько от адекватной терапии. 5-летняя выживаемость пациентов I и II стадий приближается к 100%, при IV стадии — достигает 50%. Следует отметить, что интенсивная химио- и радиотерапия может способствовать возникновению острых лейкозов, рака легкого, меланомы, рака молочной железы, неходжкинских лимфом. Летальный исход вследствие - кахексии, - анемии, - инфекционных осложнений, - амилоидоза почек, - печеночной недостаточности, - патологии терапии
Слайд 56

Неходжскинские лимфомы (лимфосаркомы)
Лимфосаркома – это злокачественные опухоли лимфоидной ткани, возникающие в лимфатических узлах и экстранодальных лимфоидных органах.
Выделяют: В - клеточные лимфомы Т- клеточные лимфомы В-клеточные лимфомы Ведущим клиническим симптомом является лимфоаденопатия. Внешне лимфатические узлы представляют собой раздельные конгломераты резиноподобной плотности. Каждый из них увеличен и на разрезе представлен гомогенной, серовато-розовой тканью.
Слайд 57

Классификация В-клеточных лимфом 1 . Лимфоцитарный тип. 2. Лимфоплазмоцитоидный тип. 3. Плазмацитарный тип. 4. Центробластный тип. 5. Иммунобластный тип. 6. Лимфома Беркитта . 7. Фолликулярная лимфома.
Слайд 58

Классификация Т-клеточных лимфом Лимфоцитарный тип. Тип малых церебриформных клеток. Ангиоиммунобластная лимфаденопатия. Лимфоэпителиальный тип. Тип полиморфных клеток. Иммунобластный тип. Лимфобластный тип. Крупноклеточный анапластический тип.
Слайд 59

Волосатые клетки Название волосатоклеточного лейкоза обусловлено внешним видом клеток, специфических для данного типа лейкоза. Клетки эти по происхождению – лимфоциты, в норме участвующие в иммунном ответе. При лейкозе происходят изменения, как их формы, так и функции, они перестают участвовать в иммунных реакциях. Появляются выросты цитоплазмы, которые под микроскопом имеют вид « рваных » или « волосатых » краев клеток.
Слайд 60

Рустицкий Осип Александрович
Осип Александрович Рустицкий (укр. Йосип Олександрович Рустицький ; 31 марта 1839, Городня, Черниговская губерния — украинский хирург, профессор. В 1861 г. Окончил университет св. Владимира, защитил там же докторскую диссертацию и отправился за границу. В период франко — германской войны 1870—1871 гг. заведовал лазаретом в Вейнсбурге, затем в Эперне. С 1876 г. — доцент университета св. Владимира. С 1893 г. — экстраординарный профессор Казанского университета, заведующий кафедрой оперативной хирургии с топографической анатомией. С 1897 г. — ординарный профессор; в том же году перешёл в университет св. Владимира. Ввёл термин «множественная миелома», которую называют также болезнью Рустицкого-Калера.
Слайд 61

Бенс-Джонса протеинурия (по имени британского врача Н. Bence-Jones, 1813–1873) – выделение с мочой белка Бенс-Джонса, состоящего из легких цепей моноклональных или поликлональных иммуноглобулинов. Наблюдается при миеломной болезни, системном амилоидозе, некоторых опухолевых заболеваниях (хронический лимфолейкоз, болезнь тяжелых цепей, макроглобулинемия Вальденстрема), системных ревматических болезнях (синдром Шегрена и др.).
Слайд 62

Джон Ра ссел Рейнольдс Тельца Расселя (John Russell Reynolds), 22 мая 1828-29 мая 1896, британский терапевт, невролог, фармаколог, доктор медицины, редактор и автор капитального труда «System of Medicine» (1866—1879, 5 томов). В 1851 году окончил факультет медицины в Университетском колледже Лондона c золотой медалью. В 1852 году получил звание доктора медицины и начал практиковать в Лидсе, но вскоре переехал в Лондон. В 1859 году был избран членом Королевской коллегии врачей. В 1866 году назначен профессором Университетского Колледжа, должность занимал до 1878 года. С 1868 по 1870 год — декан медицинского факультета. В 1869 году избран членом Королевского общества. В 1878 году Рейнольдс назначен личным врачом Королевы Виктории. В 1894 году стал президентом Королевского медицинского колледжа. Его именем были названы оксифильные внутриклеточные белковые агрегаты (тельца Рассела), обнаруживаемые в клетках при миеломной болезни.
Слайд 63

В 1832 году Томас Ходжкин описал семерых больных, у которых наблюдалось увеличение лимфатических узлов и селезёнки, общее истощение и упадок сил. Во всех случаях болезнь имела летальный исход. Спустя 23 года С. Уилкс назвал это состояние болезнью Ходжкина, изучив описанные Ходжкином случаи и добавив к ним 11 собственных наблюдений.
Слайд 64

Вирус Эпштейна – Барр (ВЭБ) - представитель семейства герпесвирусов Майкл Эпшт é йн Michael Epst é in Английский вирусолог. Доклад Дэниса Беркитта о новом виде опухоли у африканских детей заинтересовал профессора Эпштейна, и они договорились о сотрудничестве. Однако из-за отсутствия финансирования никаких практических шагов не было сделано. Лишь три года спустя, благодаря научному гранту Национального института рака США, появилась возможность произвести исследование образцов опухоли, присланных Беркиттом. К научной работе Эпштейн подключил свою аспирантку Ивонну М. Барр. В том же году ими в образцах опухоли был открыт ранее неизвестный герпес-вирус, получивший название « Epstein-Barr virus »
Слайд 65

Более 100 лет назад К. Штернберг, делая первые и весьма детальные гистологические описания поражений при лимфогранулематозе, охарактеризовал маркерные диагностические элементы при этой болезни – специфические гигантские многоядерные клетки. Позднее Рид Дороти (Reed Dorothy), американский патолог, в 1902г. также описала гигантские клетки при болезни Ходжкина (независимо от Карла Штернберга и Березовского). Их стали называть клетками Рида-Штернберга. В России используют название «клетки Березовского-Штернберга-Рида, так как в 1890 г. Березовский С. Я., отечественный врач, в журнале "Русский Врач" привёл микроскопическое описание опухоли, названной им лимфосаркомой и характеризующейся наличием гигантских многоядерных клеток. Клетки Березовского-Штернберга-Рида
Слайд 66

Лимфома Беркитта (или "опухоль Беркитта", лимфома Беркитта или «злокачественная лимфома, тип Беркитта") Является В-клеточной неходжскинской лимфомой. Названа в честь Денис Парсонт Беркитта, хирурга, который первым описал это заболевание у детей в 1956 году во время работы в экваториальной Африке.
^ Наверх
X
Благодарим за оценку!
Мы будем признательны, если Вы так же поделитесь этой презентацией со своими друзьями и подписчиками.