Презентация - Трансплантация печени. Клинические и хирургические аспекты
Нужно больше вариантов? Смотреть похожие Нажмите для полного просмотра 
|
Распечатать
- Уникальность: 100%
- Слайдов: 19
- Просмотров: 4815
- Скачиваний: 2213
- Размер: 0.61 MB
- Онлайн: Да
- Формат: ppt / pptx
Примеры похожих презентаций
 Методы и технологии социальной работы с детьми, лишенными родительского попечения
Методы и технологии социальной работы с детьми, лишенными родительского попечения Построение и исследование графиков функций с использованием программного обеспечения компьютеров
Построение и исследование графиков функций с использованием программного обеспечения компьютеров План обеспечения личной безопасности в случае чрезвычайной ситуации техногенного или природного характера
План обеспечения личной безопасности в случае чрезвычайной ситуации техногенного или природного характера Основные направления работы по обеспечению двигательной активности на логопедических занятиях на основании технологии В.Г.Алямовской. М.Н. Чернышова
Основные направления работы по обеспечению двигательной активности на логопедических занятиях на основании технологии В.Г.Алямовской. М.Н. Чернышова Тема: молодежь – о жизни в черепаново : поколенческий аспект оценки города
Тема: молодежь – о жизни в черепаново : поколенческий аспект оценки города Программное обеспечение
Программное обеспечение История развития вычислительной техники. Компьютер и его программное обеспечение
История развития вычислительной техники. Компьютер и его программное обеспечение
Слайды и текст этой онлайн презентации
Слайд 1

Трансплантация печени. клинические и хирургические аспекты.
Выполнили студенты группы М-02(1)-14 Константинов Александр
Выполнили студенты группы М-02(1)-14 Константинов Александр
Слайд 2

ИСТОРИЯ ТРАНСПЛАНТАЦИИ ПЕЧЕНИ
Первая ортотопическая трансплантация печени (ОТП) человеку выполнена Starzl в Денвере (1963). До 80-х годов эта область трансплантологии прогрессировала крайне медленно, а годичная выживаемость больных держалась на уровне. Ряд успешных научных разработок начала 80-х годов создали предпосылки для более широкого внедрения ОТП в клиническую практику. В 1983 г. ОТП признана Национальными институтами здоровья США методом выбора при лечении ряда заболеваний печени в терминальной стадии. В нашей стране впервые трансплантацию печени выполнил В. И. Шумаков в 1981 г.; в 1990 г. он же выполнил первую успешную ОТП больной с гигантской гемангиоэндотелиомой печени.
Первая ортотопическая трансплантация печени (ОТП) человеку выполнена Starzl в Денвере (1963). До 80-х годов эта область трансплантологии прогрессировала крайне медленно, а годичная выживаемость больных держалась на уровне. Ряд успешных научных разработок начала 80-х годов создали предпосылки для более широкого внедрения ОТП в клиническую практику. В 1983 г. ОТП признана Национальными институтами здоровья США методом выбора при лечении ряда заболеваний печени в терминальной стадии. В нашей стране впервые трансплантацию печени выполнил В. И. Шумаков в 1981 г.; в 1990 г. он же выполнил первую успешную ОТП больной с гигантской гемангиоэндотелиомой печени.
Слайд 3

Нозологические аспекты показаний к трансплантации печени.
При определении показаний к ОТП наиважнейшим является прогноз конкретного заболевания печени. Существуют 4 основные группы патологических состояний, при которых могут возникать показания к ОТП:
• терминальная стадия хронических диффузных заболеваний печени; • нарушения метаболизма на фоне врожденных дефектов развития гепатоцита; • острая печеночная недостаточность; • нерезектабельные очаговые заболевания печени.
При определении показаний к ОТП наиважнейшим является прогноз конкретного заболевания печени. Существуют 4 основные группы патологических состояний, при которых могут возникать показания к ОТП:
• терминальная стадия хронических диффузных заболеваний печени; • нарушения метаболизма на фоне врожденных дефектов развития гепатоцита; • острая печеночная недостаточность; • нерезектабельные очаговые заболевания печени.
Слайд 4

Противопоказания к трансплантации печени.
Относительные противопоказания к пересадке печени: • Тяжелые сердечно-сосудистые заболевания. • Тромбоз воротной вены. • Избыточная масса тела и ожирение. • Пожилой и старческий возраст. • Хирургические вмешательства на печени в анамнезе.
Среди противопоказаний к трансплантации печени различают абсолютные и относительные. В качестве абсолютных противопоказаний к трансплантации печени рассматриваются: • некорригируемые нарушения функции жизненно важных органов, в том числе центральной нервной системы; • инфекционный процесс вне печени, в частности наличие репликации вируса гепатита, туберкулеза, СПИДа или любых других, не поддающихся лечению, системных или локальных инфекций; • онкологические заболевания внепеченочной локализации; • наличие сопутствующих заболеванию печени не подлежащих коррекции и несовместимых с продолжительной жизнью пороков развития.
Относительные противопоказания к пересадке печени: • Тяжелые сердечно-сосудистые заболевания. • Тромбоз воротной вены. • Избыточная масса тела и ожирение. • Пожилой и старческий возраст. • Хирургические вмешательства на печени в анамнезе.
Среди противопоказаний к трансплантации печени различают абсолютные и относительные. В качестве абсолютных противопоказаний к трансплантации печени рассматриваются: • некорригируемые нарушения функции жизненно важных органов, в том числе центральной нервной системы; • инфекционный процесс вне печени, в частности наличие репликации вируса гепатита, туберкулеза, СПИДа или любых других, не поддающихся лечению, системных или локальных инфекций; • онкологические заболевания внепеченочной локализации; • наличие сопутствующих заболеванию печени не подлежащих коррекции и несовместимых с продолжительной жизнью пороков развития.
Слайд 5
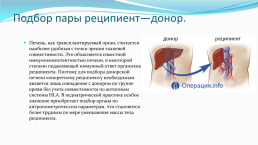
Подбор пары реципиент—донор.
Печень, как трансплантируемый орган, считается наиболее удобным с точки зрения тканевой совместимости. Это объясняется известной иммунокомпетентностью печени, в некоторой степени подавляющей иммунный ответ организма реципиента. Поэтому для подбора донорской печени конкретному реципиенту необходимым является лишь совпадение с донором по группе крови без учета совместимости по антигенам системы HLA. В педиатрической практике особое значение приобретает подбор органа по антропометрическим параметрам, что становится более трудным по мере уменьшения массы тела реципиента.
Печень, как трансплантируемый орган, считается наиболее удобным с точки зрения тканевой совместимости. Это объясняется известной иммунокомпетентностью печени, в некоторой степени подавляющей иммунный ответ организма реципиента. Поэтому для подбора донорской печени конкретному реципиенту необходимым является лишь совпадение с донором по группе крови без учета совместимости по антигенам системы HLA. В педиатрической практике особое значение приобретает подбор органа по антропометрическим параметрам, что становится более трудным по мере уменьшения массы тела реципиента.
Слайд 6
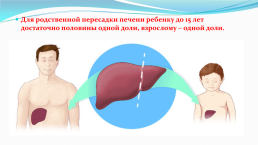
Для родственной пересадки печени ребенку до 15 лет достаточно половины одной доли, взрослому – одной доли.
Слайд 7

ВИДЫ ТЕХНИК ТРАНСПЛАНТАЦИИ ПЕЧЕНИ
Существует две основные техники трансплантации печени: Ортотопическая. Гетеротопическая. Ортотопическая пересадка печени – это пересадка печени донора на свое обычное место в поддиафрагмальное пространство справа. При этом сначала удаляется больная печень вместе с участком нижней полой вены, и на ее место помещается печень донора (целая или только часть). Гетеротопическая трансплантация – это пересадка органа или его части на место почки или селезенки (к соответствующим сосудам) без удаления своей больной печени. По видам используемого трансплантата пересадка печени делится на: Пересадка целой печени от трупа. Пересадка части или одной доли трупной печени. Пересадка части печени или одной доли от ближайшего родственника.
Существует две основные техники трансплантации печени: Ортотопическая. Гетеротопическая. Ортотопическая пересадка печени – это пересадка печени донора на свое обычное место в поддиафрагмальное пространство справа. При этом сначала удаляется больная печень вместе с участком нижней полой вены, и на ее место помещается печень донора (целая или только часть). Гетеротопическая трансплантация – это пересадка органа или его части на место почки или селезенки (к соответствующим сосудам) без удаления своей больной печени. По видам используемого трансплантата пересадка печени делится на: Пересадка целой печени от трупа. Пересадка части или одной доли трупной печени. Пересадка части печени или одной доли от ближайшего родственника.
Слайд 8

Доступы для ОТП
Классическим хирургическим доступом для ОТП является комбинация билатерального субкостального разреза с вертикальным разрезом в проекции белой линии до мечевидного отростка в модификации R. Calne
Слайд 9

Хирургическая операция ОТП состоит из трех основных этапов.
1. Гепатэктомия (удаление собственной печени реципиента).
2. Имплантация донорской печени (реваскуляризация трансплантата).
3. Реконструкция желчеотведения.
Хирургическая техника ортотопической трансплантации печени.
Хирургическая техника ортотопической трансплантации печени.
Слайд 10

Гепатоэктомия
Гепатэктомия — наиболее травматичный этап ОТП. Для выполнения гепатэктомии сначала выделяют общую и собственно печеночные артерии и производят их препарирование от верхнего края двенадцатиперстной кишки до бифуркации в воротах печени. При этом целесообразно выделить место отхождения желудочно-двенадцатиперстной артерии, которое затем удобно использовать для формирования артерио-артериального анастомоза при реваскуляризации трансплантата. Необходимо помнить о возможности наличия артериальной ветви от верхней брыжеечной артерии, которая обычно располагается позади гепатикохоледоха рядом с воротной веной. Эта артерия может оказаться более удобной для реваскуляризации будущего трансплантата, и поэтому она также пересекается ближе к воротам печени. Гепатикохоледох выделяют из состава печеночно-двенадцатиперстной связки и пересекают его, а проксимальную культю его лигируют. Мобилизация гепатикохоледоха не предусматривает его скеяетизации, так как чрезмерная скелетизация гепатикохоледоха может привести к нарушению кровоснабжения его стенки. Уровень пересечения протока зависит от планируемого вида билиарной реконструкции. Пересечение гепатикохоледоха и его мобилизация создают благоприятные условия для дальнейшего препарирования печеночно-двенадцатиперстной связки, в частности ствола воротной вены.
Гепатэктомия — наиболее травматичный этап ОТП. Для выполнения гепатэктомии сначала выделяют общую и собственно печеночные артерии и производят их препарирование от верхнего края двенадцатиперстной кишки до бифуркации в воротах печени. При этом целесообразно выделить место отхождения желудочно-двенадцатиперстной артерии, которое затем удобно использовать для формирования артерио-артериального анастомоза при реваскуляризации трансплантата. Необходимо помнить о возможности наличия артериальной ветви от верхней брыжеечной артерии, которая обычно располагается позади гепатикохоледоха рядом с воротной веной. Эта артерия может оказаться более удобной для реваскуляризации будущего трансплантата, и поэтому она также пересекается ближе к воротам печени. Гепатикохоледох выделяют из состава печеночно-двенадцатиперстной связки и пересекают его, а проксимальную культю его лигируют. Мобилизация гепатикохоледоха не предусматривает его скеяетизации, так как чрезмерная скелетизация гепатикохоледоха может привести к нарушению кровоснабжения его стенки. Уровень пересечения протока зависит от планируемого вида билиарной реконструкции. Пересечение гепатикохоледоха и его мобилизация создают благоприятные условия для дальнейшего препарирования печеночно-двенадцатиперстной связки, в частности ствола воротной вены.
Слайд 11

Результатом манипуляций на печеночно-двенадцатиперстной связке является скелетирование как печеночной артерии на всем протяжении от двенадцатиперстной кишки до ворот печени, так и воротной вены, пересечение гепатикохоледоха и полное удаление клетчатки и лимфатических узлов. После рассечения круглой, серповидной, правой и левой треугольных связок печени выделяют переднюю поверхность поддиафрагмального отдела нижней полой вены. Рассечением париетальной брюшины по нижней поверхности правой доли печени начинается ретропеченочная мобилизация органа, при которой обнажается позадипеченочный отдел нижней полой вены, который выделяют со всех сторон книзу до устий почечных вен. При этом выполняется выделение, перевязка и пересечение вены (или вен) правого надпочечника. При гепатэктомии с сохранением нижней полой вены мобилизация последней также целесообразна для профилактики кровотечения из мелких ее ветвей. После полной мобилизации печени приступают к ее удалению. Долевые печеночные артерии перевязывают и пересекают, затем наложением сосудистого зажима прекращают кровоток по воротной вене, дистальный участок воротной вены перевязывают в воротах печени и пересекают. Нижнюю полую вену пережимают ниже и выше печени. Печень удаляют либо вместе с участком нижней полой вены, либо с сохранением последней.
Слайд 12

Уже в конце первого этапа начинается так называемый беспеченочный период. Этот период подразумевает выключение печени из кровообращения и прекращение кровотока по нижней полой вене. Он продолжается до момента реперфузии трансплантата портальной кровью в процессе имплантации. Общепринятой методикой для стабилизации состояния реципиента в беспеченочном периоде является проведение порто-бедренно-аксиллярного шунтирования, при котором забираемая отдельно из портального бассейна (2) и отдельно из бассейна нижней полой вены (1—3) кровь с помощью специального центрифужного насоса (5) принудительно вливается в систему верхней полой вены (4) через левую аксиллярную вену (рис. 2). Завершающим этапом гепатэктомии, выполняемой по любой методике, являются контроль гемостаза и подготовка поддиафрагмальной культи нижней полой вены реципиента для анастомоза с нижней полой веной трансплантата либо подготовка сохраненной нижней полой вены реципиента, заключающаяся в ушивании мелких отверстий в ее стенке после удаления печени.
Схема порто-бедренно-аксилляриого шунтирования » беспеченочном периоде: 1 — нижняя полая вена; 2 — канюля в воротной вене; 3 — канюля в левой подвздошной вене; 4 — канюля в левой подмышечной вене; 5 — центрифужный насос
Слайд 13

Имплантация донорской печени.
Результат ортотопической трансплантации печени в значительной степени зависит от того, насколько хирургу удастся воссоздать естественные условия, приемлемые для функционирования трансплантата в организме реципиента. В связи с этим методика имплантации варьирует в зависимости от разновидности используемого трансплантата. Такими разновидностями являются: • трупная печень (целая); • «уменьшенная» трупная печень; • анатомические доли или левый латеральный сектор трупной печени после разделения одного трансплантата для двух реципиентов; • анатомические доли или левый латеральный сектор печени живого родственного донора.
Результат ортотопической трансплантации печени в значительной степени зависит от того, насколько хирургу удастся воссоздать естественные условия, приемлемые для функционирования трансплантата в организме реципиента. В связи с этим методика имплантации варьирует в зависимости от разновидности используемого трансплантата. Такими разновидностями являются: • трупная печень (целая); • «уменьшенная» трупная печень; • анатомические доли или левый латеральный сектор трупной печени после разделения одного трансплантата для двух реципиентов; • анатомические доли или левый латеральный сектор печени живого родственного донора.
Слайд 14

Соединение кровеносных сосудов
Трансплантат ортотопически располагают в брюшной полости. Первым накладывается верхний (поддиафрагмальный) анастомоз между культей нижней полой вены реципиента и донорским фрагментом того же сосуда. Затем накладывается нижний (подпеченочный) кава-кавальный анастомоз. При этом восстанавливается непрерывность нижней полой вены. В случае использования вено-венозного шунтирования канюлю из воротной вены реципиента извлекают и воротную вену пережимают сосудистым зажимом. Анастомоз между воротной веной реципиента и воротной веной трансплантата накладывается «конец в конец» с учетом возможного несовпадения диаметров этих сосудов, что корригируется различными вариантами сосудистого шва. Наложение трех описанных анастомозов обеспечивает возможность возобновления портального и кавального кровотоков.
Трансплантат ортотопически располагают в брюшной полости. Первым накладывается верхний (поддиафрагмальный) анастомоз между культей нижней полой вены реципиента и донорским фрагментом того же сосуда. Затем накладывается нижний (подпеченочный) кава-кавальный анастомоз. При этом восстанавливается непрерывность нижней полой вены. В случае использования вено-венозного шунтирования канюлю из воротной вены реципиента извлекают и воротную вену пережимают сосудистым зажимом. Анастомоз между воротной веной реципиента и воротной веной трансплантата накладывается «конец в конец» с учетом возможного несовпадения диаметров этих сосудов, что корригируется различными вариантами сосудистого шва. Наложение трех описанных анастомозов обеспечивает возможность возобновления портального и кавального кровотоков.
Слайд 15
Посттрансплантационный период.
Посттрансплантационный период. Под посттрансплантационным периодом следует понимать жизнь реципиента с функционирующим трансплантированным органом (в данном случае — донорская печень) независимо от ее продолжительности.
Нормальное течение этого периода у взрослого реципиента подразумевает выздоровление от болезни печени и ее осложнений, физическую и социальную реабилитацию, а у детей посттрансплантационный период должен гарантировать ряд дополнительных условий, таких как физический рост, интеллектуальное развитие и половое созревание.
Посттрансплантационный период. Под посттрансплантационным периодом следует понимать жизнь реципиента с функционирующим трансплантированным органом (в данном случае — донорская печень) независимо от ее продолжительности.
Нормальное течение этого периода у взрослого реципиента подразумевает выздоровление от болезни печени и ее осложнений, физическую и социальную реабилитацию, а у детей посттрансплантационный период должен гарантировать ряд дополнительных условий, таких как физический рост, интеллектуальное развитие и половое созревание.
Слайд 16

Реакция отторжения и иммуноподавляющее лечение.
Неотъемлемой частью течения посттрансплантационного периода является реакция отторжения. Определяющую роль в том, как будет протекать посттрансплантационный период, играет медикаментозная иммуносупрессия. При использовании трупного трансплантата уже с третьих суток имеется вероятность развития криза отторжения. Использование родственных трансплантатов значительно упрощает проведение медикаментозной иммуносупрессии. Это особенно заметно, когда донорами становятся ближайшие родственники реципиента — родители или сибсы. В таких случаях наблюдается совпадение донора и реципиента по трем или четырем антигенам HLA.
Неотъемлемой частью течения посттрансплантационного периода является реакция отторжения. Определяющую роль в том, как будет протекать посттрансплантационный период, играет медикаментозная иммуносупрессия. При использовании трупного трансплантата уже с третьих суток имеется вероятность развития криза отторжения. Использование родственных трансплантатов значительно упрощает проведение медикаментозной иммуносупрессии. Это особенно заметно, когда донорами становятся ближайшие родственники реципиента — родители или сибсы. В таких случаях наблюдается совпадение донора и реципиента по трем или четырем антигенам HLA.
Слайд 17

Качество жизни реципиентов донорской печени.
Одной из задач, решаемых при выполнении трансплантации печени, является создание возможностей для выздоровления и полной физической и социальной реабилитации реципиента, т.е. обеспечения качества жизни. Опыт практической работы с реципиентами донорской печени в различные сроки после трансплантации показывает, что в течение первого года немногочисленные проблемы, связанные с применением иммунодепрессантов, постепенно исчезают. В большинстве случаев к концу первого года дозы иммуноподавляющих препаратов снижаются до минимальных, которые не влияют на качество жизни. Заканчивая изложение проблемы трансплантации печени, необходимо подчеркнуть, что своевременное выполнение этого вмешательства и проведение адекватного иммуноподавляющего лечения позволяет не только сохранить жизнь, но и обеспечить полное выздоровление реципиента.
Одной из задач, решаемых при выполнении трансплантации печени, является создание возможностей для выздоровления и полной физической и социальной реабилитации реципиента, т.е. обеспечения качества жизни. Опыт практической работы с реципиентами донорской печени в различные сроки после трансплантации показывает, что в течение первого года немногочисленные проблемы, связанные с применением иммунодепрессантов, постепенно исчезают. В большинстве случаев к концу первого года дозы иммуноподавляющих препаратов снижаются до минимальных, которые не влияют на качество жизни. Заканчивая изложение проблемы трансплантации печени, необходимо подчеркнуть, что своевременное выполнение этого вмешательства и проведение адекватного иммуноподавляющего лечения позволяет не только сохранить жизнь, но и обеспечить полное выздоровление реципиента.
Слайд 18

Трансплантация в России
Существует несколько основных центров по пересадке печени, а также есть около десятка медучреждений в крупных городах, имеющих на это лицензию. Основной центр пересадки печени в России – ФНЦ трансплантологии и искусственных органов им. Шумакова, Москва; Московский центр трансплантации печени НИИ Скорой помощи им. Склифосовского; РНЦРХТ в Санкт-Петербурге; ФБУЗ « Приволжский окружной медицинский центр» в Нижнем Новгороде; Пересадками печени занимаются также в Новосибирске, Екатеринбурге, Самаре.
Существует несколько основных центров по пересадке печени, а также есть около десятка медучреждений в крупных городах, имеющих на это лицензию. Основной центр пересадки печени в России – ФНЦ трансплантологии и искусственных органов им. Шумакова, Москва; Московский центр трансплантации печени НИИ Скорой помощи им. Склифосовского; РНЦРХТ в Санкт-Петербурге; ФБУЗ « Приволжский окружной медицинский центр» в Нижнем Новгороде; Пересадками печени занимаются также в Новосибирске, Екатеринбурге, Самаре.
Слайд 19

Стоимость пересадки печени
Пересадка печени в России оплачивается государством по программе высокотехнологичной медпомощи. Направление в один из центров трансплантации выдается региональным минздравом. После обследования и определения показаний пациент заносится в лист ожидания донорской печени. В случаях с родственной пересадкой ситуация проще, но также нужно будет подождать очереди. Пациентам, не желающим ждать и имеющим деньги, интересно будет знать цены на платную трансплантацию. Операция пересадки печени относится к самым дорогим. За рубежом цена такой операции составляет от 250 до 500 тыс. долларов. В России- порядка 2,5-3 миллионов рублей.
Пересадка печени в России оплачивается государством по программе высокотехнологичной медпомощи. Направление в один из центров трансплантации выдается региональным минздравом. После обследования и определения показаний пациент заносится в лист ожидания донорской печени. В случаях с родственной пересадкой ситуация проще, но также нужно будет подождать очереди. Пациентам, не желающим ждать и имеющим деньги, интересно будет знать цены на платную трансплантацию. Операция пересадки печени относится к самым дорогим. За рубежом цена такой операции составляет от 250 до 500 тыс. долларов. В России- порядка 2,5-3 миллионов рублей.
^ Наверх
X
Благодарим за оценку!
Мы будем признательны, если Вы так же поделитесь этой презентацией со своими друзьями и подписчиками.