Презентация - Особенности течения инфаркта миокарда пожилого и старческого возраста, диагностика, лечение, профилактика
Нужно больше вариантов? Смотреть похожие Нажмите для полного просмотра 
|
Распечатать
- Уникальность: 84%
- Слайдов: 26
- Просмотров: 848
- Скачиваний: 58
- Размер: 0.12 MB
- Онлайн: Да
- Формат: ppt / pptx
Примеры похожих презентаций
 Питания лиц пожилого возраста. Особенности обмена веществ у их пожилого возраста
Питания лиц пожилого возраста. Особенности обмена веществ у их пожилого возраста Выпускная квалификационная работа диагностика, лечение и профилактика бронхопневмонии у телят
Выпускная квалификационная работа диагностика, лечение и профилактика бронхопневмонии у телят Профилактика и лечение гриппа
Профилактика и лечение гриппа Профилактика дисграфии у детей дошкольного возраста
Профилактика дисграфии у детей дошкольного возраста Особенности организации предметно-развивающей среды для детей раннего возраста
Особенности организации предметно-развивающей среды для детей раннего возраста Возрастные особенности детей 2-3 лет
Возрастные особенности детей 2-3 лет Возрастные особенности развития детей 6-7 лет
Возрастные особенности развития детей 6-7 лет
Слайды и текст этой онлайн презентации
Слайд 1

Особенности течения инфаркта миокарда пожилого и старческого возраста, диагностика, лечение, профилактика. Степанова Арина Владимировна 192-о группа Преподаватель высшей категории: Ганичева Эльвира Раджабовна
Слайд 2

Определение
Ишемический некроз миокарда вследствие острого дисбаланса между доставкой и потребностью миоцитов в кислороде
Ишемический некроз миокарда вследствие острого дисбаланса между доставкой и потребностью миоцитов в кислороде
Слайд 3

Эпидемиология
За последние 20 лет смертность от инфаркта миокарда у мужчин возросла на 60%. Инфаркт значительно помолодел. Сейчас уже не редкость увидеть этот диагноз у тридцатилетних. Пока он щадит женщин до 50 лет, однако потом заболеваемость инфарктом у женщин сравнивается с заболеваемостью у мужчин. Инфаркт является и одной из основных причин инвалидности, а смертность среди всех заболевших составляет 10-12%.
За последние 20 лет смертность от инфаркта миокарда у мужчин возросла на 60%. Инфаркт значительно помолодел. Сейчас уже не редкость увидеть этот диагноз у тридцатилетних. Пока он щадит женщин до 50 лет, однако потом заболеваемость инфарктом у женщин сравнивается с заболеваемостью у мужчин. Инфаркт является и одной из основных причин инвалидности, а смертность среди всех заболевших составляет 10-12%.
Слайд 4

Этиология
В 95% случаев острого инфаркта миокарда его причиной бывает тромбоз коронарной артерии в области атеросклеротической бляшки. При разрыве атеросклеротической бляшки, ее эрозии (образовании язвы на поверхности бляшки), трещине внутренней оболочки сосуда под ней к месту повреждения прилипают тромбоциты и другие клетки крови. Формируется так называемая «тромбоцитарная пробка». Она уплотняется и быстро растет в объеме и в конце концов перекрывает просвет артерии. Это называется окклюзией. Запаса кислорода клеткам сердечной мышцы, которые питала перекрытая артерия хватит на 10 секунд. Еще около 30 минут сердечная мышца остается жизнеспособной. Потом начинается процесс необратимых изменений сердечной мышцы и к третьему-шестому часу от начала окклюзии мышца сердца на этом участке погибает.
В 95% случаев острого инфаркта миокарда его причиной бывает тромбоз коронарной артерии в области атеросклеротической бляшки. При разрыве атеросклеротической бляшки, ее эрозии (образовании язвы на поверхности бляшки), трещине внутренней оболочки сосуда под ней к месту повреждения прилипают тромбоциты и другие клетки крови. Формируется так называемая «тромбоцитарная пробка». Она уплотняется и быстро растет в объеме и в конце концов перекрывает просвет артерии. Это называется окклюзией. Запаса кислорода клеткам сердечной мышцы, которые питала перекрытая артерия хватит на 10 секунд. Еще около 30 минут сердечная мышца остается жизнеспособной. Потом начинается процесс необратимых изменений сердечной мышцы и к третьему-шестому часу от начала окклюзии мышца сердца на этом участке погибает.
Слайд 5

Другие причины ОКС
заболевания коронарных артерий (артерииты – болезнь Такаясу, люитический, узелковый периартериит, СКВ, РА, анкилозирующий спондилит; травмы КА; утолщение артериальной стенки вследствие болезней обмена или пролиферации интимы – мукополисахаридоз, амилоидоз, ювенильный идиопатический кальциноз артерий; расслоение аорты и КА) эмболии КА (эндокардиты, пролапс митрального клапана, тромбы ЛЖ и ЛП, миксомы, после КАГ, АКШ, ЭКС, клапанные протезы).
заболевания коронарных артерий (артерииты – болезнь Такаясу, люитический, узелковый периартериит, СКВ, РА, анкилозирующий спондилит; травмы КА; утолщение артериальной стенки вследствие болезней обмена или пролиферации интимы – мукополисахаридоз, амилоидоз, ювенильный идиопатический кальциноз артерий; расслоение аорты и КА) эмболии КА (эндокардиты, пролапс митрального клапана, тромбы ЛЖ и ЛП, миксомы, после КАГ, АКШ, ЭКС, клапанные протезы).
Слайд 6

Факторы риска
Артериальная гипертензия Сахарный диабет Курение Гиперлипидемия Избыточный вес
Артериальная гипертензия Сахарный диабет Курение Гиперлипидемия Избыточный вес
Слайд 7

Клиника
Выделяют пять периодов развития инфаркта миокарда: 1. Прединфарктный 2. Острейший 3. Острый 4. Подострый 5. Постинфарктный
Выделяют пять периодов развития инфаркта миокарда: 1. Прединфарктный 2. Острейший 3. Острый 4. Подострый 5. Постинфарктный
Слайд 8

Прединфарктный период
Прединфарктный период Длится он от нескольких минут до 1,5 месяцев. Обычно в этот период учащаются приступы нестабильной стенокардии, увеличивается их интенсивность. Если вовремя начать лечение, инфаркта можно избежать.
Прединфарктный период Длится он от нескольких минут до 1,5 месяцев. Обычно в этот период учащаются приступы нестабильной стенокардии, увеличивается их интенсивность. Если вовремя начать лечение, инфаркта можно избежать.
Слайд 9

Острейший период
Острейший период. Часто возникает внезапно. В этот период формируется вариант течения инфаркта. Варианты могут быть следующие: 1. Ангинозный (болевой). Это самый частый вариант по которому течет 90% инфарктов. Начинается он сильной болью, давящего, жгучего, сжимающего или распирающего характера за грудиной. Боль усиливается, отдает в левое плечо, руку, ключицу, лопатку, нижнюю челюсть слева. Продолжительность болевого приступа от нескольких минут до 2-3 суток. Часто у больных возникает чувство страха, вегетативные реакции (холодный пот, побледнение или покраснение лица).
Острейший период. Часто возникает внезапно. В этот период формируется вариант течения инфаркта. Варианты могут быть следующие: 1. Ангинозный (болевой). Это самый частый вариант по которому течет 90% инфарктов. Начинается он сильной болью, давящего, жгучего, сжимающего или распирающего характера за грудиной. Боль усиливается, отдает в левое плечо, руку, ключицу, лопатку, нижнюю челюсть слева. Продолжительность болевого приступа от нескольких минут до 2-3 суток. Часто у больных возникает чувство страха, вегетативные реакции (холодный пот, побледнение или покраснение лица).
Слайд 10

Для ИМ очень характерна волнообразность болей. Появившаяся боль в области сердца постепенно нарастает, становится все более интенсивной, достигает максимума, затем интенсивность болей несколько снижается. Такая волнообразная боль, то усиливаясь, то ослабевая, может продолжаться несколько часов.
В отличие от стабильной стенокардии, боль при ИМ не купируется приемом под язык нитроглицерина. Обычные анальгетики (анальгин, баралгин и др.) также неэффективны, а если эффект наблюдается, то он непродолжительный и неполный. Боли купируются наркотическими анальгетиками, использованием нейролептаналгезии, наркоза закисью азота.
Характерной особенностью ИМ является длительность болевого синдрома. Боль продолжается несколько десятков минут (более 20-30 минут), иногда несколько часов. Зачастую во время приступа больные испытывают чувство страха смерти, обреченности, тоски, катаются пор полу от боли, крича, стонут.
Слайд 11

Варианты течения инфаркта
Астматический – когда инфаркт начинается с одышки, сердечной астмы или отека легких. Такой вариант чаще встречается у пациентов пожилого возраста, и у пациентов с повторным инфарктом миокарда. При абдоминальном варианте инфаркт начинается с болей в животе. У пациента может быть тошнота и рвота, вздутие живота. Иногда такой вариант течения инфаркта принимают за хирургическое заболевание. Изредка встречается аритмический вариант инфаркта миокарда. Он может начинаться резким учащением сердечного ритма или наоборот полной атриовентрикулярной блокадой, когда частота сердцебиений резко урежается и больной теряет сознание. Церебральный (мозговой) вариант инфаркта миокарда возникает если боли в сердце отсутствуют и из-за уменьшения кровоснабжения мозга, появляются головные боли, головокружения, расстройства зрения. Иногда могут возникнуть параличи и парезы конечностей.
Астматический – когда инфаркт начинается с одышки, сердечной астмы или отека легких. Такой вариант чаще встречается у пациентов пожилого возраста, и у пациентов с повторным инфарктом миокарда. При абдоминальном варианте инфаркт начинается с болей в животе. У пациента может быть тошнота и рвота, вздутие живота. Иногда такой вариант течения инфаркта принимают за хирургическое заболевание. Изредка встречается аритмический вариант инфаркта миокарда. Он может начинаться резким учащением сердечного ритма или наоборот полной атриовентрикулярной блокадой, когда частота сердцебиений резко урежается и больной теряет сознание. Церебральный (мозговой) вариант инфаркта миокарда возникает если боли в сердце отсутствуют и из-за уменьшения кровоснабжения мозга, появляются головные боли, головокружения, расстройства зрения. Иногда могут возникнуть параличи и парезы конечностей.
Слайд 12

Объективно: бледность, нередко повышенная влажность кожи, цианоз губ, носа, ушей, подногтевых пространств. Может наблюдаться увеличение частоты дыхания. У большинства больных наблюдается учащение пульса до 90-100 в минуту, однако в начале болевого приступа может отмечаться и брадикардия. Пульс бывает иногда аритмичным, главным образом, за счет экстрасистол. АД может незначительно повысится за счет гиперкатехоламинемии, страха и в связи с болями, но затем нормализуется. Однако при обширном ИМ часто наблюдается снижение АД, преимущественно систолического.
Границы сердца при не осложненном ИМ чаще всего нормальные, иногда перкуссия выявляется небольшое увеличение левой границы сердца.
При аускультации сердца у больных неосложненным, но обширным ИМ определяется приглушенность I тона и негромкий систолический шум на верхушке сердца, обусловленной дисфункцией сосочковых мышц. Обширный ИМ в редких случаях может сопровождаться ритмом галопа. У некоторых больных может определяться III и IV тон.
Физикальное исследование остальных органов и систем не выявляет при неосложненном ИМ каких-либо значительных изменений.
Слайд 13

Острый период
Он длится приблизительно от 2-4 часов 10 дней. В этот период окончательно формируется зона погибшей сердечной мышцы и на месте некроза начинает образовываться рубец. Объективно:определяется учащенный пульс, сохраняется тенденция к снижению артериального давления, тоны сердца приглушены, прослушивается негромкий систолический шум на верхушке. При обширном переднем ИМ прослушивается шум трения перикарда в зоне абсолютной тупости сердца. Шум обусловлен развитием фибринозного перикардита (pericarditis epistenocardiaca), появляется обычно в первые 2-3 суток и исчезает через 2-4 дня. Острый период ИМ является наиболее опасным в отношении развития тяжелых осложнений.
Он длится приблизительно от 2-4 часов 10 дней. В этот период окончательно формируется зона погибшей сердечной мышцы и на месте некроза начинает образовываться рубец. Объективно:определяется учащенный пульс, сохраняется тенденция к снижению артериального давления, тоны сердца приглушены, прослушивается негромкий систолический шум на верхушке. При обширном переднем ИМ прослушивается шум трения перикарда в зоне абсолютной тупости сердца. Шум обусловлен развитием фибринозного перикардита (pericarditis epistenocardiaca), появляется обычно в первые 2-3 суток и исчезает через 2-4 дня. Острый период ИМ является наиболее опасным в отношении развития тяжелых осложнений.
Слайд 14

Подострый период
Длиться от 10-14 дней до 6-8 недель, характеризуется полным замещением некротических масс грануляционной тканью и соответствует времени формирования соединительнотканного рубца на месте очага некроза. При неосложненном ИМ подострый период протекает благоприятно. Общее состояние больного удовлетворительное. Болевой синдром, как правило, отсутствует. Нормализуется ЧСС, исчезает систолический шум в области верхушки. Давление обычно нормальное. Если у больных до ИМ была артериальная гипертензия, артериальное давление вновь повышается. Исчезают проявления резорбционно-некротического синдрома.
Длиться от 10-14 дней до 6-8 недель, характеризуется полным замещением некротических масс грануляционной тканью и соответствует времени формирования соединительнотканного рубца на месте очага некроза. При неосложненном ИМ подострый период протекает благоприятно. Общее состояние больного удовлетворительное. Болевой синдром, как правило, отсутствует. Нормализуется ЧСС, исчезает систолический шум в области верхушки. Давление обычно нормальное. Если у больных до ИМ была артериальная гипертензия, артериальное давление вновь повышается. Исчезают проявления резорбционно-некротического синдрома.
Слайд 15

Постинфарктный период
Ближайший -2-6 месяцев, отдаленный – после 6 месяцев. Постинфарктный период соответствует периоду полной консолидации рубца в очаге некроза и максимально полной адаптации сердечно-сосудистой системы к новым условиям функционирования. Этот период именуется также периодом постинфарктного кардиосклероза и продолжается на протяжении всей оставшейся жизни больного.
Ближайший -2-6 месяцев, отдаленный – после 6 месяцев. Постинфарктный период соответствует периоду полной консолидации рубца в очаге некроза и максимально полной адаптации сердечно-сосудистой системы к новым условиям функционирования. Этот период именуется также периодом постинфарктного кардиосклероза и продолжается на протяжении всей оставшейся жизни больного.
Слайд 16
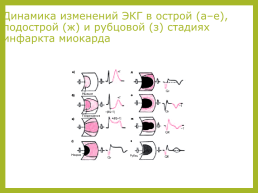
Динамика изменений ЭКГ в острой (а–е), подострой (ж) и рубцовой (з) стадиях инфаркта миокарда
Слайд 17

Острейшая стадия
Острейшая стадия (до 2-х ч от начала ИМ). В течение нескольких минут после прекращения коронарного кровотока и возникновения ангинозного приступа в сердечной мышце обычно выявляется зона субэндокардиальной ишемии, для которой характерно появление высоких коронарных зубцов Т и смещение сегмента RS–Т ниже изоэлектрической линии. На практике эти изменения регистрируются достаточно редко, и врач имеет дело с более поздними ЭКГ признаками острейшей стадии ИМ.
Острейшая стадия (до 2-х ч от начала ИМ). В течение нескольких минут после прекращения коронарного кровотока и возникновения ангинозного приступа в сердечной мышце обычно выявляется зона субэндокардиальной ишемии, для которой характерно появление высоких коронарных зубцов Т и смещение сегмента RS–Т ниже изоэлектрической линии. На практике эти изменения регистрируются достаточно редко, и врач имеет дело с более поздними ЭКГ признаками острейшей стадии ИМ.
Слайд 18

Острейшая стадия
Когда зона ишемического повреждения распространяется до эпикарда, на ЭКГ фиксируется смещение сегмента RS–Т выше изолинии (трансмуральное ишемическое повреждение). Сегмент RS–Т при этом сливается с положительным зубцом Т, образуя так называемую монофазную кривую, напоминающую по форме ТМПД.
Когда зона ишемического повреждения распространяется до эпикарда, на ЭКГ фиксируется смещение сегмента RS–Т выше изолинии (трансмуральное ишемическое повреждение). Сегмент RS–Т при этом сливается с положительным зубцом Т, образуя так называемую монофазную кривую, напоминающую по форме ТМПД.
Слайд 19

Острая стадия
Острая стадия характеризуется быстрым, в течение 1 — 2 суток, формированием патологического зубца Q или комплекса QS и снижением амплитуды зубца R, что указывает на образование и расширение зоны некроза. Одновременно в течение нескольких дней над зоной некроза сохраняется смещение сегмента RS–T выше изолинии и сливающегося с ним вначале положительного, а затем отрицательного зубца Т, а в противоположной стенке зоне некроза сохраняется реципрокная ишемия миокарда в виде депрессии сегмента ST.
Острая стадия характеризуется быстрым, в течение 1 — 2 суток, формированием патологического зубца Q или комплекса QS и снижением амплитуды зубца R, что указывает на образование и расширение зоны некроза. Одновременно в течение нескольких дней над зоной некроза сохраняется смещение сегмента RS–T выше изолинии и сливающегося с ним вначале положительного, а затем отрицательного зубца Т, а в противоположной стенке зоне некроза сохраняется реципрокная ишемия миокарда в виде депрессии сегмента ST.
Слайд 20

Острая стадия
Через несколько дней сегмент RS–T приближается к изолинии, а к концу 1-й недели или в начале 2-й недели заболевания становится изоэлектричным, что свидетельствует об уменьшении зоны ишемического повреждения. Отрицательный коронарный зубец Т резко углубляется и становится симметричным и заостренным (повторная инверсия зубца Т).
Через несколько дней сегмент RS–T приближается к изолинии, а к концу 1-й недели или в начале 2-й недели заболевания становится изоэлектричным, что свидетельствует об уменьшении зоны ишемического повреждения. Отрицательный коронарный зубец Т резко углубляется и становится симметричным и заостренным (повторная инверсия зубца Т).
Слайд 21

Подострая стадия
В подострой стадии ИМ регистрируется патологический зубец Q или комплекс QS (некроз) и отрицательный коронарный зубец Т (ишемия), амплитуда которого, начиная с 20–25-х суток инфаркта миокарда, постепенно уменьшается. Сегмент RS–T расположен на изолинии. Признаки реципрокной ишемии миокарда в данной стадии исчезают.
В подострой стадии ИМ регистрируется патологический зубец Q или комплекс QS (некроз) и отрицательный коронарный зубец Т (ишемия), амплитуда которого, начиная с 20–25-х суток инфаркта миокарда, постепенно уменьшается. Сегмент RS–T расположен на изолинии. Признаки реципрокной ишемии миокарда в данной стадии исчезают.
Слайд 22

Рубцовая стадия
Рубцовая стадия ИМ характеризуется сохранением в течение многих лет патологического зубца Q или комплекса QS и наличием отрицательного, сглаженного или положительного зубца Т.
Рубцовая стадия ИМ характеризуется сохранением в течение многих лет патологического зубца Q или комплекса QS и наличием отрицательного, сглаженного или положительного зубца Т.
Слайд 23

Особенности инфаркта миокарда в пожилом возрасте
фоновыми заболеваниями, предшествующими инфаркту, являются длительно протекающая гипертоническая болезнь и стенокардия; очаги омертвения сердечной мышцы чаще не обширные и одиночные, а мелкие и множественные; чаще диагностируются атипичные формы патологии, когда болевой синдром не выражен или отмечается пациентами в спине или брюшной полости, когда инфаркт «маскируется» под обострение остеохондроза или респираторное заболевание; нередко инфаркты у пожилых сочетаются с нарушениями мозгового кровообращения, вплоть до инсультов, что объясняется распространенным атеросклерозом; интенсивный болевой синдром, развивающийся при инфаркте, очень часто приводит к появлению кардиогенного шока, смертность от которого в пожилом возрасте доходит до 90-95 процентов; стоит отметить, что начало сахарного диабета у стариков нередко провоцируется инфарктом миокарда; первичный случай инфаркта, даже при благоприятном исходе, не означает выздоровления. Часто эпизоды патологии повторяются, то есть она приобретает рецидивирующий характер течения.
фоновыми заболеваниями, предшествующими инфаркту, являются длительно протекающая гипертоническая болезнь и стенокардия; очаги омертвения сердечной мышцы чаще не обширные и одиночные, а мелкие и множественные; чаще диагностируются атипичные формы патологии, когда болевой синдром не выражен или отмечается пациентами в спине или брюшной полости, когда инфаркт «маскируется» под обострение остеохондроза или респираторное заболевание; нередко инфаркты у пожилых сочетаются с нарушениями мозгового кровообращения, вплоть до инсультов, что объясняется распространенным атеросклерозом; интенсивный болевой синдром, развивающийся при инфаркте, очень часто приводит к появлению кардиогенного шока, смертность от которого в пожилом возрасте доходит до 90-95 процентов; стоит отметить, что начало сахарного диабета у стариков нередко провоцируется инфарктом миокарда; первичный случай инфаркта, даже при благоприятном исходе, не означает выздоровления. Часто эпизоды патологии повторяются, то есть она приобретает рецидивирующий характер течения.
Слайд 24

Диагностика
Инфаркт у пожилых людей необходимо диагностировать как можно скорее. От этого зависит жизнь больного. Этапы диагностики таковы: • анамнез жалоб больного; • прослушивание области грудной клетки на предмет обнаружения шумов и нарушения сердцебиения; • сдача общего и биохимического анализа крови; • электрокардиограмма; • проведение коронографии, позволяющей определить степень поражения сердечной мышцы; • дополнительно назначается кардиография, МРТ и компьютерная томография.
Инфаркт у пожилых людей необходимо диагностировать как можно скорее. От этого зависит жизнь больного. Этапы диагностики таковы: • анамнез жалоб больного; • прослушивание области грудной клетки на предмет обнаружения шумов и нарушения сердцебиения; • сдача общего и биохимического анализа крови; • электрокардиограмма; • проведение коронографии, позволяющей определить степень поражения сердечной мышцы; • дополнительно назначается кардиография, МРТ и компьютерная томография.
Слайд 25

ЛЕЧЕНИЕ
купирование болевого синдрома. Для этого применяют анальгезирующие средства; ограничение области некроза с помощью антикоагулянтного и тромболитического лечения; борьба с осложнениями с помощью подходящих препаратов: гликозидов, анаболиков, диуретиков и т. д. В лечении важен индивидуальный подход. Лечебные средства снижают и предотвращают боли, уменьшают риск повторного инфаркта, улучшают качество и продолжительность жизни. Также нужно принимать лекарства при гипертонии (гипотензивные), при повышенном холестерине (гипохолестеринемические).
купирование болевого синдрома. Для этого применяют анальгезирующие средства; ограничение области некроза с помощью антикоагулянтного и тромболитического лечения; борьба с осложнениями с помощью подходящих препаратов: гликозидов, анаболиков, диуретиков и т. д. В лечении важен индивидуальный подход. Лечебные средства снижают и предотвращают боли, уменьшают риск повторного инфаркта, улучшают качество и продолжительность жизни. Также нужно принимать лекарства при гипертонии (гипотензивные), при повышенном холестерине (гипохолестеринемические).
Слайд 26

ПРОФИЛАКТИКА
Профилактика инфаркта – ведение здорового образа жизни. Нужно сбалансированно питаться здоровой пищей, отказаться от вредных привычек, быть физически активным, исключить длительный стресс и перенапряжение, контролировать уровень холестерина и сахара. Профилактика ишемической болезни способна прибавить до 5-6 лет жизни пожилому человеку.
Профилактика инфаркта – ведение здорового образа жизни. Нужно сбалансированно питаться здоровой пищей, отказаться от вредных привычек, быть физически активным, исключить длительный стресс и перенапряжение, контролировать уровень холестерина и сахара. Профилактика ишемической болезни способна прибавить до 5-6 лет жизни пожилому человеку.
^ Наверх
X
Благодарим за оценку!
Мы будем признательны, если Вы так же поделитесь этой презентацией со своими друзьями и подписчиками.